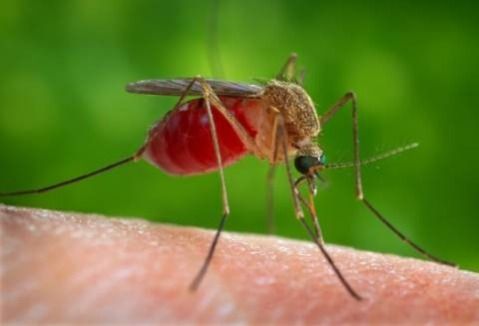
симптомы того что овод отложил яйца
Дерматобиаз ( Южноамериканский миаз )
Дерматобиаз – это паразитарное заболевание человека, вызываемое личинкой овода. Типичные проявления болезни включают одиночные либо множественные поражения кожи в виде опухолевидных образований с инфильтратами вокруг них, ощущения инородного тела, симптомы интоксикации. Намного реже вовлекаются слизистые оболочки и внутренние органы. Диагностика паразитоза строится на обнаружении возбудителя при визуальном осмотре либо лабораторном исследовании биоптата. Лечение дерматобиаза преимущественно хирургическое, направлено на удаление личинки. При возникновении осложнений назначается симптоматическая терапия.
МКБ-10
Общие сведения
Дерматобиаз (южноамериканский миаз) является трансмиссивной патологией, связанной с проникновением личиночных стадий овода под кожу. Чаще всего заболевание встречается в странах Центральной, Южной Америки, преимущественно среди жителей и туристов, пребывающих в горных влажных лесах, работающих на кофейных плантациях. Также дерматобиаз распространен в регионах, занимающихся животноводством. На территории России, Европы, США регистрируются только завозные случаи. Значимых различий в половом и возрастном составе больных не отмечается.
Причины
Возбудитель дерматобиаза – личинка человеческого овода Dermatobia hominis. Самка овода откладывает яйца, обладающие липкой наружной оболочкой, прикрепляет их к брюшкам комаров, мух, клещей, других кровососущих насекомых. При попадании на тело теплокровного животного либо человека личинка выходит из яйца, безболезненно проникает в толщу кожи и начинает расти, вызывая клинические проявления паразитоза. Специфических мест локализации на туловище человека у возбудителя нет.
Факторы риска
Основные факторы риска дерматобиаза: работа в условиях высокой влажности, обилия кровососущих насекомых, пренебрежение репеллентами. В зоне риска находятся работники сельского хозяйства, ветеринары, жители и туристы эндемичных районов. Осложненное течение болезни с вероятным летальным исходом ожидаемо у маленьких детей, лиц старческого возраста, людей с декомпенсированными соматическими патологиями, выраженными иммунными дефицитами.
Патогенез
Личинка под действием тепла кожных покровов жертвы выбирается из яйца и проникает под кожу. В толще дермы возбудитель дерматобиаза последовательно проходит три стадии своего естественного развития, увеличиваясь в размерах. Вокруг личинки постепенно формируется очаг локального воспаления, подкожный инфильтрат переходит в абсцесс с образованием фистулезного хода, необходимого возбудителю для дыхания.
Из фистулы выделяется серозно-гнойный экссудат, содержащий лейкоциты, продукты пищеварения паразита. Личинка питается как некротизированными, так и здоровыми тканями, при этом практически не перемещается, находясь в пределах пораженного участка. Период созревания особи составляет 5-12 недель, по истечении этого срока возбудитель достигает размеров до 25 мм, покидает тело человека и окукливается. Описаны симптомы множественных инвазий.
Классификация
Дерматобиаз представляет собой паразитирование личиночной стадии овода в теле человека. Симптомы напрямую зависят от места внедрения личинки. Поскольку переносчиками являются кровососущие насекомые и клещи, паразитоз относят к трансмиссивным болезням. В инфектологии заболевание классифицируют по локализации инвазии возбудителя:
Симптомы дерматобиаза
Инкубационный период длится до суток, иногда больше. В начале болезни ранка субъективных ощущений практически не вызывает. Через некоторое время появляется ощущение движения под кожей в месте внедрения возбудителя. Самочувствие ухудшается: возникают головные боли, повышение температуры тела до 38°C с ознобами, слабость. Очаг инвазии может достигать 1 см в высоту и 3-х см в диаметре. Кожа над ним становится горячей, красного оттенка, с центральным отверстием над инфильтратом.
Из центра образования сочится гнойно-серозная жидкость, со временем экссудат подсыхает в плотные корки. Больные дерматобиазом могут замечать как саму личинку и её дыхальца, расположенные снаружи, так и видеть пузырьки воздуха, образующиеся на поверхности. Также нередко увеличиваются регионарные лимфоузлы, появляются бусиновидные плотные дорожки воспаленных лимфатических сосудов.
Осложнения
К наиболее частым осложнениям дерматобиаза относят разнообразные гнойные поражения кожи и подкожно-жировой клетчатки: абсцесс, гнойный лимфаденит, флегмону. Лечение в таких случаях необходимо начать незамедлительно, развитие вторичной инфекции может привести к сепсису. К тому же у пациентов могут длительно сохраняться депрессивные симптомы, связанные с изменениями внешности (косметические дефекты после удаления паразита), панические атаки, психологические проблемы.
Диагностика
Диагностика дерматобиаза осуществляется врачами различных специальностей – чаще дерматологами, инфекционистами. Лечение проводится преимущественно хирургами. Важен тщательный сбор эпидемиологического анамнеза, особенно по поводу посещения районов, эндемичных по паразитозу. Для постановки диагноза проводятся клинические и лабораторно-инструментальные исследования:
Дифференциальная диагностика
Дифференциальная диагностика дерматобиаза проводится с другими миазами, при этом окончательный диагноз возможен после визуализации возбудителя при вскрытии очага. Также необходимо исключить инородное тело, а также абсцесс, фурункулез и целлюлит, вызванный неспецифической флорой. Дерматологические симптомы при онхоцеркозе сочетаются с тяжелыми поражениями глаз вплоть до слепоты, выраженной лимфедемой.
Лечение дерматобиаза
Госпитализация необходима в случае множественного поражения, тяжелого течения сопутствующих соматических нозологий, подозрения на висцеральный дерматобиаз. Лечение проводится чаще амбулаторно. Пациент может не согласиться удалять личинку, поскольку через несколько недель паразит выходит из организма самостоятельно. Ограничений в питании и количестве жидкости нет. Постельный, полупостельный режим назначается по показаниям.
Консервативная терапия
Неинвазивный подход к терапии дерматобиаза реализуется путем прекращения доступа воздуха к личинке. Для нарушения дыхания паразита можно использовать вазелин, жидкий парафин, пчелиный воск, также жирные плотные масла и даже полоски бекона. Через 3-24 часа после нанесения субстанций на фистулезный ход личинка полностью вылезает из раны, этот процесс можно ускорить при помощи захвата паразита пинцетом.
Возбудителя нельзя удалять насильственным выдавливанием из-за угрозы разрыва и аллергических реакций, а также усиления воспаления в месте нахождения. Не рекомендуется применять лак для ногтей, поскольку личинка задохнется, не сумев выползти наружу. Альтернативное лечение дерматобиаза ‒ пероральный таблетированный или топический ивермектин (1% раствор), доказавший свою эффективность при орбитальном миазе.
После удаления личинки необходима тщательная обработка раны антисептическими растворами, наложение стерильной повязки. При выраженном воспалении, симптомах гнойных осложнений назначаются антибиотики, преимущественно широкого спектра действия. Иное лечение – антигистаминные, седативные и др. ‒ назначается по рекомендациям лечащего врача.
Хирургическое лечение
После анестезии лидокаином кожа в месте поражения иссекается с последующим первичным закрытием раны. В качестве альтернативы лидокаин может быть введен в основание патологического очага в попытке создать достаточное давление жидкости для пассивного выдавливания личинок. Другой хирургический подход: выполнение перфорационного иссечения окружающей кожи до 4-5 мм для получения лучшего доступа к паразиту и его визуализации, осторожное удаление личинки пинцетом или зажимом.
Прогноз и профилактика
Сибирская специфика: чем опасны укусы комаров, оводов, гнуса
Очень редко уютные летние вечера на природе оканчиваются для человека красноватой сыпью – множественными укусами кровососущих насекомых с неприятными последствиями: припухлость, зуд, инфицирование ранки, в результате чего возможно инфекционное заболевание.
По внешнему виду мошки похожи на мелких мух (размеры тела — от 2 до 6 мм). Самки откладывают яйца на подводные камни и растения, так как личинки развиваются только в проточной воде.
Оводы являются многочисленным семейством двукрылых насекомых, или, проще говоря, мух, которые в основном паразитируют на домашних животных. Отличительной особенностью этого семейства, насчитывающего порядка 150 видов, является их паразитический образ жизни – при этом главную опасность представляют личинки, которые могут развиться в теле человека после укусов. В наших краях опасность для человека представляют самки желудочного и полостного видов оводов.
Симптомы и возможные осложнения
Очень редко, когда укусы кровососущих насекомых в нашей полосе могут вызывать опасные осложнения. Радует то, что эта группа насекомых не имеет ядовитой железы, и при укусе вводит только специальное вещество, препятствующее свертыванию крови. Именно на него обычно и возникают аллергические реакции, как правило, не опасные. Чаще всего у покусанного человека наблюдается следующая реакция на укусы насекомых:
· Зуд от укусов насекомых;
· Покраснения кожи в местах укусов;
· Болевые ощущения в местах укусов;
· Аллергические реакции на коже в виде мелкой красной сыпи.
Когда это может быть опасно?
Укусы кровососущих насекомых в нашей полосе, обычно не причиняющие серьезных неудобств, иногда могут быть весьма и весьма опасными.
Следует принять к сведению, что:
· Множественные укусы слепней, комаров, москитов, оводов, мошки или гнуса могут привести к тяжелым и опасным для жизни аллергическим реакциям;
· Москиты являются переносчиками такого опасного заболевания, как лейшманиоз;
· В африканских странах мухи «Це-Це» разносят не менее опасную сонную болезнь;
· Мухи могут являться распространителями кишечных инфекций;
· Через укусы оленьих мух может распространяться такое заболевание, как туляремия;
· Укусы комаров способны распространять такие заболевания, как малярия, лихорадка Денге, лошадиный энцефалит.
· Мошки и мокрецы являются переносчиками бартонеллеза, лейшманиоза, мансонеллеза и онхоцеркоза.
Что делать?
После того, как вы обнаружили себя зверски искусанными кровожадными насекомыми, появляется закономерный вопрос: как обработать укусы насекомых, чем лечить появившиеся аллергические реакции? Особенно тяжело протекают укусы насекомых у детей, неспособных смириться с появившимся дискомфортом.
Итак, при укусах кровососущих насекомых следует:
· Обработать укусы дезинфицирующим средством (спиртом, йодом, зеленкой, хлоргексидином и др;
· Предотвратить расчесывание ранки, так как это чревато большим зудом и долгим заживлением (залепить пластырем, забинтовать, заклеить специальным медицинским клеем).
· Чтобы устранить зуд от укуса гнуса, кожу надо протереть смесью нашатырного спирта и воды в равных частях или раствором питьевой соды (1/2 чайной ложки на 1 стакан воды). Зуд и краснота уменьшается, если смазать место укуса календулой (свежим соком или настойкой), соком лука, лимона, подорожника, свежих листьев петрушки. Можно воспользоваться и нашатырным спиртом, смешанным с водой (1:1). Хорошо снимают боль свежие листья мяты и черемухи. Их надо слегка размять, приложить к месту укуса и держать 1—2 минуты.
· Нанести средство от укусов насекомых, способное уменьшить зуд и раздражение;
· В случае аллергических реакций или проявлений крапивницы стоит принять антигистаминные препараты.
· Если же наблюдаются нетипичные симптомы в виде поднятия температуры, тошноты, рвоты, затрудненности дыхания стоит немедленно обратиться к врачу за квалифицированной медицинской помощью. Обратиться за медицинской помощью необходимо при следующих ситуациях:
· Если застрявшее насекомое в ухе или под веком вызывает отек и сильное раздражение, а в редких случаях и нагноение;
· При развитии нетипичных аллергических реакций (сыпь, затрудненность дыхания, тошнота, рвота, судороги);
Меры профилактики
Как и во многих других ситуациях, легче всего предотвратить появление укусов, чем лечить их. Защитную накидку из сетки или марли можно пропитать березовым или сосновым дегтем или жидким составом на основе дегтя (к 100 частям воды добавляют 10 частей дегтя и 5 частей едкого натра и тщательно перемешивают). Полученным составом слегка увлажняют накидку и просушивают в тенистом безветренном месте.
После обработки накидка отпугивает гнус в течение 10-12 дней.
Следует иметь в виду, что вспотевшая кожа привлекает кровососущих насекомых 2-3 раза сильнее, чем чистая и сухая.
Простейшие меры защиты, способные вас спасти:
· Москитные сетки на окнах помещения, в котором вы большую часть времени;
· Так же в помещении хорошо себя зарекомендовали фумигаторы и специальные спирали против кровососущих насекомых;
· При выходе на природу будет нелишним использование репеллентов, которые представлены на современном рынке в широком ассортименте;
· Поездку за город лучше всего осуществлять в одежде, прикрывающей все тело, а так же не пренебрегать головным убором.
· Ограничить пребывание вблизи заболоченных водоемов, болот, в лесу и поле в период массивного лета гнуса;
· Избегать купания в водоемах со стоячей водой, использовать водоемы, где проводилась обработка с целью уничтожения личинок комаров;
· Проводить лечение домашних животных от блох;
· Соблюдать гигиену тела и жилища, при необходимости проводить дезинсекцию жилища (борьба с клопами, блохами, вшами и др.);
Симптомы того что овод отложил яйца
Миаз — заражение тканей живых людей и позвоночных животных личинками перепончатокрылых насекомых, широко распространен во всех тропических регионах мира. Заболевание обычно наблюдается у домашних и диких животных, у человека встречается редко [1].
Эпидемиология и классификация
В странах, не эндемичных в отношении миаза, это заболевание стоит на четвертом месте среди заболеваний кожи, связанных с путешествиями [2]. Заболеваемость миазом среди людей может коррелировать с увеличением популяции мух, плохими гигиеническими условиями и присутствием домашних животных в непосредственной близости. Другие факторы, ответственные за миаз, включают пренебрежение к лечению открытых ран и сильный запах открытой поверхности тела [1]. Предрасполагают к развитию миаза социально-экономический профиль пациентов, умственная отсталость, церебральный паралич, эпилепсия, алкоголизм [2].
Более высокая температура воздуха ускоряет развитие мух и в итоге увеличивает их количество. Можно также предположить, что экстремальные погодные явления, такие как удлинение периодов жары, могут влиять на поведение мух, которые вызывают миазы. Так, например, раны или внедренные в организм человека экзогенные объекты могут становиться более привлекательными для насекомых [3].
Согласно МКБ-10, различают кожный миаз (В87.0), который включает фурункульный и мигрирующий миаз, раневой миаз (В87.1), миаз глаз (В87.2), носоглоточный миаз, включая миаз гортани (В87.3), миаз уха (В87.4), миаз других локализаций (В87.8), т.е. миаз желудочно-кишечного тракта и мочеполовой системы, и миаз неопределенный (В87.9).
Наиболее распространенная форма миаза у путешественников, вернувшихся из других стран, — локализованный фурункульный миаз (ФМ), который, по данным литературы, составляет от 2,7 до 10% всех дерматозов у этой группы людей [4].
Описаны серии случаев миаза, принесенного в западные страны. Тем не менее эти серии являются относительно небольшими, и поэтому нет возможности сравнить клиническое течение и факторы риска между различными возбудителями этого заболевания [4]. В России описаны лишь единичные случаи ФМ у человека [5—7].
ФМ происходит из-за укусов москитов и других кровососущих насекомых, которые несут на себе яйца мух. Он локализуется на открытых участках, таких как волосистая часть головы, лицо, предплечья, голени. Очаги могут быть болезненными, зудящими и плотными, и у пациентов часто возникает ощущение, что что-то движется под кожей. Иногда пациенты также жалуются на повышение температуры тела и увеличение лимфатических узлов (при множественных очагах поражения). Основной возбудитель ФМ — личинки мухи Dermatobius hominis, которая живет в тропических странах Центральной и Южной Америки. Женские особи этих мух прикрепляют яйца с помощью клеящего вещества к телам москитов, кусающихся мух Stomoxys calcitrans, которые также имеют название «осенняя жигалка», или к клещам. В Северной Америке частым возбудителем ФМ являются овод Hypoderma lineatum, кроликовый овод Cuterebra cuniculi и серая мясная муха Wohlfahrtia vigil. Wohlfahrtia vigil может проткнуть кожу младенца, но не взрослого человека. Личинки мясных мух Cochliomya hominivorax, обитающих в Америке, вызывают ФМ в области головы и шеи. Яйца проникают в кожу после укусов насекомых. Через несколько дней развивается болезненный фурункул, где находится личинка мухи [8]. В Африке основным возбудителем является Cordylobia anthropophaga (муха Тумбу). Род Cordylobia также содержит 2 менее распространенных вида: Cordylobia rwandae и Cordylobia rodhaini (муха Лунда). Обычно хозяевами C. rodhaini являются различные млекопитающие (особенно грызуны), а люди заражаются случайно [4].
Нежелательная колонизация личинок мух может не только поражать мягкие ткани людей, но и вызвать сопутствующие инфекции или психосоциальные проблемы [3].
Дифференциальная диагностика
ФМ следует дифференцировать со следующими заболеваниями: фурункул; укус насекомого с развитием лимфоплазии; эпидермоидная киста, фолликулярная, или пилярная, киста (киста сальной железы, или атерома); онкоцеркоз; тунгиоз; абсцесс; мигрирующие личинки кожи; узловая почесуха; лоаоз; инородное тело; опоясывающий лишай, начальные проявления; В-лимфома кожи; лейшманиоз кожи.
Клиническое наблюдение
Пациентка, 44 лет, обратилась к врачу общей практики с жалобами на припухлость в области шеи. Образование на шее заметила в день консультации, через 1 нед после возвращения из Бразилии. Незадолго до этого появились небольшие образования на волосистой части головы. Общее самочувствие не страдало. Температура тела не повышалась. При осмотре обнаружено увеличение подчелюстных, задних и передних шейных лимфатических узлов, которые были также верифицированы с помощью УЗИ. Общий анализ крови в пределах нормы.
Предположен инфекционный мононуклеоз или лимфопролиферативное заболевание. В план обследования, помимо общего анализа крови, включили исследование антител к вирусу Эпштейна—Барр, рентгенографию органов грудной клетки. Рекомендована консультация дерматолога. При осмотре: патологический процесс локализован на коже затылочной области. Представлен 5 полушаровидными и коническими папулами округлых очертаний, плотноватой консистенции, застойно-красного цвета с синюшным оттенком, диаметром от 0,2 до 0,3 см. Папулы фолликулярные, на поверхности большинства папул пустула с содержимым желто-белого цвета, из центра пустулы выходит стержень волоса. Предположена пиодермия волосистой части головы. Рекомендован наружно крем с фузидовой кислотой и бетаметазона валератом. Лечение этим кремом было неэффективным.
Пациентка осмотрена врачом-инфекционистом. Предположена микробная инфекция кожи. При сборе анамнеза пациентка отрицает купание в открытых водоемах, контакты с животными, птицами, сырьем животного происхождения, продуктами жизнедеятельности животных. Возможны, по мнению пациентки, укусы комаров.
Посев отделяемого одного из узлов тем не менее не выявил патогенной микрофлоры. Предположили ложноположительный результат посева. Рекомендована антибактериальная терапия. Между тем воспалительные узлы на волосистой части головы постепенно увеличились в размерах, стали болезненными, мешали спать. Беспокоили эпизоды простреливающей боли левой затылочной области длительностью несколько секунд несколько раз в день.
Пациентка повторно обратилась к дерматологу. На основании клинической картины (зудящие и болезненные инфильтраты с одной стороны волосистой части головы, лимфаденопатия), предположен опоясывающий герпес кожи волосистой части головы без поражения черепно-мозговых нервов. Назначены наружно 1% раствор клиндамицина 3 раза в день, 7 дней, внутрь таблетки валацикловира 1000 мг 3 раза в день.
К обследованию добавлены выявление ДНК вируса опоясывающего герпеса из очагов и серологическая диагностика. Уровень антител к вирусу опоясывающего герпеса (IgG) оказался высоким (1564 мМЕ/мл, положительный результат — более 165 мМЕ/мл), антитела IgM сыворотки крови и ПЦР из очагов на волосистой части головы — отрицательными. Высокий положительный титр антител к опоясывающему герпесу расценен как доказательство недавно перенесенной инфекции. Однако отрицательные результаты ПЦР и IgМ ставят под сомнение диагноз опоясывающего герпеса, так как стойкий высокий титр IgG возможен и после перенесенной ветряной оспы.
Антитела к лейшманиозу, вирусу Эпштейна — Барр в крови были отрицательными.
Пациентка осмотрена неврологом. Установлен диагноз «невралгия затылочного нерва слева». Рекомендован прием карбамазепина, который в последующем отменили в связи с побочными эффектами.
В дальнейшем при осмотре инфильтратов кожи волосистой части головы обнаружено гнойное отделяемое при надавливании на них. Пациентка направлена к хирургу с целью вскрытия гнойников. Только тогда, почти через 1 мес после первичного обращения, выявили причину лимфаденопатии и болезненных инфильтратов волосистой части головы. После разреза кожи в просвете раны показалась личинка насекомого. Вскрыты все инфильтраты, в каждом из них были личинки мух (см. рисунок). Личинки отправлены в лабораторию Института медицинской паразитологии, тропических и трансмиссивных заболеваний им. Е.И. Марциновского и были идентифицированы как личинки мухи Dermatobia hominis.
Личинки Dermatobias hominis после хирургического удаления.
Dermatobias hominis larvae after surgical removal.
Обсуждение
Возможности диагностики и лечения ФМ
В нашем случае у пациентки не было никаких предрасполагающих социоэкономических или медицинских факторов, указанных выше, кроме пребывания в эндемичной для миаза зоне. И тем не менее это привело к развитию множественных очагов паразитирования личинок, тогда как обычно у путешественника развивается только один очаг [4]. Диагностика ФМ заняла много времени в связи с редкостью патологии в России и тем, что клиническая картина напоминает другие, более распространенные заболевания. Следует отметить, что мы не одиноки в запоздалом диагнозе ФМ. Так, например, коллеги из Италии описали случай ФМ, который они диагностировали через 2 мес наблюдения, и неэффективного лечения [9]. Болезненный инфильтрат на коже головы, сопровождаемый лимфаденопатией, может быть начальным проявлением опоясывающего герпеса с поражением черепно-мозговых нервов, когда типичная клиническая картина со сгруппированными пузырьками на коже еще не проявилась. Болезненные узлы с гнойным отделяемым и лимфаденопатией логично наводят на мысль об абсцессах, вызванных золотистым стафилококком. С учетом того, что Бразилия является эндемичным районом для лейшмианиоза Старого Света, следует исключить также кожный лейшманиоз. В диагностике миаза может помочь многоканальный цветной допплеровский ультразвуковой аппарат с переменными и высокочастотными датчиками (верхний диапазон 15–22 МГц), который позволяет наблюдать слои кожи и более глубокие структуры с высоким разрешением [10]. Авторы из Италии считают, что в диагностике ФМ может помочь дерматоскопия. Дерматоскопические признаки ФМ — это кремово-желтоватый фон, кровеносные сосуды, черные точки, симптомы «птичьи лапы» и «терновый венец» [11].
Лечение заключается в удалении личинок. Это можно сделать хирургическим путем или выдавливанием после окклюзии места укуса. Личинке требуется кислород, чтобы развиваться под кожей. Введение анестетика в очаг поражения, окклюзия с помощью геля для волос, хирургического лубриканта, свиного сала или бекона заставляет личинку выдвинуться вверх, что облегчает ее удаление [8]. Метод выдавливания личинки после прекращения доступа воздуха подходит лишь для зрелых личинок и требует обязательного полного их удаления, исключая ее разрыв, так как разрыв личинки в ране приводит к сильной болезненности и резкому усилению воспаления [12]. Возможный метод лечения ФМ — крем с ивермектином [13, 14].
Вывод
Следует всегда иметь ввиду возможность развития ФМ у пациентов с болезненными инфильтратами на открытых участках тела, у которых в анамнезе есть посещение Южной и Центральной Америки.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflict of interest.