сколько человек живет в коме без воды и еды
Питание в терминальной стадии, при деменции или в состоянии бодрствующей комы
Представляем фрагмент книги Жана Доменико Боразио «О смерти. Что мы знаем. Что мы можем сделать. Как нам к ней подготовиться», изданной при участии благотворительного фонда «Вера». Книга, ставшая бестселлером в Швейцарии, адресована специалистам, а также родственникам тяжелобольных пациентов.
Вопрос кормления и обеспечения больного достаточным количеством жидкости в терминальной стадии – очень болезненная, эмоционально трудная тема. Причиной можно считать то, что для человека утоление голода и жажды принадлежит к одним из самых первых опытов привязанности (к матери – прим.), так что сама тема питания отсылает к архетипам человеческой жизни. Какие страшные эти слова – «голод» и «жажда»! Их «малюют», как пресловутого черта, ими нас пугают с детских лет – вследствие чего спокойно воспринимать информацию о преимуществах и недостатках искусственного питания и гидратации в терминальной фазе нам всем очень и очень сложно. Федеральная медицинская ассоциация Германии уже в 2004 году внесла на рассмотрение, а в 2011 году утвердила следующее из своих основных положений, касающихся паллиативной помощи: «Помощь состоит в паллиативном уходе и, соответственно, в заботе о больном и обеспечении базового ухода. К этому уходу не всегда относятся кормление и гидратация в терминальной стадии, поскольку для больного это может стать тяжелой нагрузкой. Однако если у больного появляются субъективные ощущения голода или жажды, то следует утолить жажду и голод»[1].
Недостаточное количество пищи и жидкости: что это значит для здорового человека и для умирающего
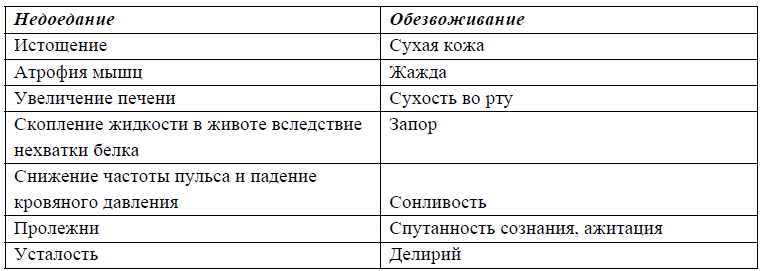
Таблица 5.1. Последствия недоедания и обезвоживания для здорового человека
Этот устрашающий список симптомов не имеет, однако, никакого значения для стадии умирания. Здесь, скорее, встает следующий вопрос: а страдают ли умирающие от мучительного чувства голода или жажды, если они больше не могут принимать пищу и жидкость? И необходимы ли в терминальной фазе искусственное питание и гидратация, чтобы предотвратить эти страдания? Ответ в обоих случаях: нет.
В терминальной фазе, в особенности у людей преклонного возраста, тело потребляет больше энергии, чем может получить (так называемое катаболическое состояние обмена веществ), поскольку организм уже не может перерабатывать даже нормальное количество пищи. Здесь уже не поможет высококалорийное питание, поэтому в конце жизни не избежать потери веса. Чтобы утолить голод и жажду, уже хватает ничтожного количества пищи и жидкости. На протяжении самого процесса умирания пациенты обычно не испытывают чувства голода.
Чувство жажды в конце жизни возникает из-за сухости слизистой оболочки рта, а не вследствие недостатка жидкости. Вызывать сухость слизистой оболочки рта могут: медикаменты, грибковые инфекции, локальное облучение, подача кислорода или дыхание через рот. Следовательно, предотвратить и устранить у пациента ощущение жажды в терминальной фазе можно путем устранения сухости во рту (а не путем искусственной гидратации).
Как предотвратить и устранить сухость во рту:
Сокращение гидратации пациента в конце жизни имеет целый ряд преимуществ: меньше рвоты, меньше кашля и слизи, меньше скопления воды (отеков) в тканях, легких и животе, а также меньше болей (например, у онкологических пациентов в результате уменьшения отека вокруг опухоли и метастазов и связанного с этим уменьшения давления на окружающие ткани).
Кроме того, в результате сокращения количества вводимой жидкости в мозге происходит повышенный выброс эндорфинов (аутогенных медиаторов), обладающих болеутоляющим и поднимающим настроение действием. В общем и целом умирание в состоянии легкого обезвоживания представляется наименее обременяющей с физиологической точки зрения формой процесса умирания. И напротив, гидратация в терминальной стадии, в особенности в сочетании с ненужной подачей кислорода, может привести к значительному увеличению страданий.
Интересны в этом отношении результаты исследования, проведенного в доме престарелых в Нидерландах. В исследовании участвовали пациенты с прогрессирующей деменцией. В рамках эксперимента решено было отказаться от искусственного питания и гидратации пациентов[2].
Оценка результатов проводилась при помощи шкалы, специально разработанной для пациентов с деменцией, на которой отмечались усиление или ослабление страданий. Вследствие отсутствия возможности коммуникации с пациентами использовались результаты наблюдения за ними. После принятия решения о прекращении искусственного питания и гидратации шкала показывала длительное, устойчивое снижение интенсивности страданий. Возникало четкое ощущение, что после принятия этого решения пациент вплоть до момента смерти чувствует себя значительно комфортнее.
Еще один источник информации – публикация из «The New England Journal of Medicine», посвященная опыту медсестер хосписа, работавших с пациентами, осознанно отказавшимися от потребления пищи и жидкости[3].
Конечно, в медицине ни одно правило не обходится без исключений, но каждое из этих исключений следует рассматривать отдельно. Показания к искусственной гидратации и количество вводимой жидкости всегда зависят от состояния пациента в данный момент. Это иллюстрирует следующий пример.
Кроме того, так как пациентка не могла самостоятельно глотать, все медикаменты ей также вводились внутривенно, каждый в своем определенном небольшом количестве (так называемая короткая инфузия, как правило, 300 мл). А это было достаточно большое количество медикаментов, в том числе антибиотики, болеутоляющие средства, медикаменты, препятствующие образованию слизи, лекарства против тошноты, а также медикаменты для улучшения вывода жидкости из организма. Последнее казалось очень целесообразным, ведь если прибавить все объемы жидкости, требуемые для введения данных медикаментов, к количеству потребляемой пациенткой питательной смеси, то получалось еще 3050 мл. В итоге пациентке в день давали более 4 л жидкости, чем объяснялась причина ее тяжелого состояния. После сокращения получаемого количества жидкости менее чем на четверть ей стало значительно лучше, удушье прошло, и ее перевели в отделение реабилитации.
[1] Bundesärztekammer: Grundsätze der Bundesärztekammer zur ärztlichen Sterbebegleitung. Deutsches Ärzteblatt 2004, Jg. 101, S. A1298, sowie 2011, Jg. 108, S. A346.
[2] Pasman H.R., Onwuteaka—Philipsen B.D., Kriegsman D.M. et al. Discomfort in nursing home patients with severe dementia in whom artificial nutrition and hydration is forgone. Archives of Internal Medicine 2005, Bd. 165, Heft 15, S. 1729–1735.
Уход за человеком в конце жизни
Время чтения: 5 мин.
Очень тяжело знать, что твой близкий уходит. Мы сопереживаем вашей ситуации и желаем вам сил и терпения.
Важно помнить, что последние дни и часы жизни — это время тишины, искренности и самых важных слов. Есть несколько вещей, которые помогут вам сохранить атмосферу спокойствия и любви в доме.
Какие именно, можно узнать в нашей памятке «Уход за человеком в конце жизни». Скачать ее в формате pdf вы можете здесь.
Общие рекомендации
Обязательно общайтесь:
Не забывайте проветривать комнату несколько раз в день, но не допускайте сквозняков. Важно поддерживать оптимальную температуру воздуха, потому что в конце жизни люди могут мерзнуть или сильно потеть. При необходимости используйте увлажнитель воздуха и включайте любимую музыку вашего близкого, имитацию звуков природы: шум моря или пение птиц.
Избегайте резких и громких звуков, яркого света, искусственной тишины (она может давить), суеты в доме.
Ухаживайте за телом больного:
Не вставляйте человеку зубные протезы — они могут причинять дискомфорт.
Последние часы жизни
Изменения, происходящие в последние часы и дни жизни:
Усталость, слабость
В последние дни/часы жизни человек практически перестает самостоятельно двигаться. Поэтому:
Уменьшение потребности в пище и воде
Если ваш близкий перестал есть и пить, не пугайтесь, но знайте, что это может привести к отекам конечностей и сухости слизистых полости рта и глаз.
Большинство людей в конце жизни не испытывают голода и жажды. Это естественный процесс угасания. Тело засыпает.
Попробуйте понять, что из-за отсутствия питания переживаете и страдаете вы, а не больной. Желание накормить — проявление заботы и любви, но сейчас, возможно, вашему близкому этого не нужно. Человек имеет право на самостоятельные решения. Если он сжимает зубы, это говорит о его нежелании есть.
Нарушение глотания
Прекратите прием таблеток и кормление. В последние часы жизни не рекомендуется проводить отсасывание слизи и мокроты из полости рта и трахеи — это может привести к ненужному возбуждению больного. Лучше просто поверните его голову на бок.
Дыхательная недостаточность
Дыхание может стать поверхностным, частым, аритмичным или редким, с протяжным свистящим звуком на выдохе (последним у человека будет выдох, а не вдох). Если дыхание громкое, клокочущее, со свистом, поверьте: сейчас это тревожит вас, а не вашего близкого.
Незадолго до смерти человек дышит лишь верхней частью грудной клетки.
Будьте рядом с больным, держите его за руку, разговаривайте, баюкайте, как ребенка.
Недержание мочи и кала
Своевременно меняйте подгузники, пеленки и постельное белье, следите за интимной гигиеной.
Сразу после смерти наше тело расслабляется, и мы выпускаем остатки мочи и кала. Не пугайтесь. Это физиологический процесс.
Больной не моргает, глаза приоткрыты
Регулярно увлажняйте глаза офтальмологическим гелем или искусственной слезой.
Снижение уровня сознания
Человек может постоянно пребывать в полусне, забытьи, не реагировать на слова или прикосновения. Мы не знаем, что чувствует человек без сознания или в состоянии комы. Исходите из того, что он слышит вас. Поэтому:
Ухудшение речевой функции
Проявите терпение, придумайте систему знаков, с помощью которой вы будете понимать друг друга. Задавайте вопросы, требующие односложного ответа: да, нет.
Терминальный делирий (бред)
Некоторые люди в конце жизни находятся в видимом беспокойном состоянии. Но поверьте, это больше тревожит вас, чем вашего близкого. Больной может не ощущать одышку, удушье и другие симптомы; его стоны, кряхтение и гримасы не всегда являются признаками физической боли.
Находитесь рядом, держите его за руку, разговаривайте с ним.
Боль
Боль не всегда сопровождает умирание. Однако, если врач рекомендует прием сильнодействующих обезболивающих, не бойтесь применять их в конце жизни больного. Они не вызовут привыкания и не будут способствовать приближению смерти, но смогут облегчить состояние вашего близкого.
Редкие, неожиданные симптомы
Ухудшение состояние может произойти внезапно, но все же можно заранее обговорить с вашим близким и его лечащим врачом свои действия в случае, если случилась пневмония, начались судороги, отек легких или отек головного мозга.
При приближении смерти может меняться цвет ногтей, кисти и стопы становятся холоднее, обостряются черты лица. Также на лице может проявиться светлый, белый носогубный треугольник.
Иногда человек не умирает, словно бы ожидая разрешения от близких. Важно отпустить его и дать ему умереть в спокойной обстановке.
Скажите самое важное: Прости меня. Я прощаю тебя. Я люблю тебя. Благодарю тебя. Прощай.
Чтобы лучше понять своего близкого и его потребности в этот период, задайте себе вопросы:
Не забывайте заботиться и о себе в это непростой период. Если вам необходима психологическая помощь, обратитесь на Горячую линию помощи неизлечимо больным людям 8 (800) 700-84-36 (круглосуточно, бесплатно).
Вам может быть интересно:
«Оставьте меня в покое, но не оставляйте меня одного». Если ваш близкий уходит дома — как вы можете ему помочь.
Реанимация. Может ли она помочь? Что надо знать о реанимации и состоянии человека в терминальной стадии болезни, чтобы принять правильное решение в конце жизни близкого.
Духовное завещание: как передать близким свой опыт. О практике написания писем, в которых человек может подытожить свою жизнь, дать напутствие и поделиться уроками с теми, кто останется после его ухода.
Горе ожидания абсолютно естественно. Перевод норвежской статьи о том, что переживания грядущей разлуки с близким, когда он еще жив, но тяжело болен, — нормальное состояние психики.
Кома: состояние между жизнью и смертью
Такое явление как кома известно еще с древних времен и до сих пор до конца не изучено. С греческого языка термин переводится как «глубокий сон». В реальности со сном кома имеет довольно мало общего, это опасное околосмертное состояние.
Современное медицинское сообщество рассматривает кому как защитную реакцию, которая проявляется в отключении сознания в ответ на критические сбои в работе организма. При длительном нахождении человека в бессознательном состоянии в теле начинают происходить необратимые изменения: снижается рефлекторная активность, затрудняется дыхание, нарушается кровообращение, происходят сбои практически во всех жизненно важных системах.
От чего наступает кома: основные причины
Считается, что впасть в коматозное состояние человек может вследствие нарушения циркуляции крови в коре полушарий головного мозга. Другой наиболее частой причиной становится токсическое повреждение клеток центральной нервной системы. Спровоцировать возникновение патологий могут различные заболевания или травмы:
В медицине существует и такое понятие как медикаментозная кома. В данном случае больного намеренно вводят в бессознательное состояние при помощи специальных препаратов. Прибегают к такому методу при сложных нейрохирургических манипуляциях, а также для остановки эпилептических припадков в особо тяжелых случаях.
Глубина комы
Существует распространенное мнение, что в кому человек всегда впадает внезапно. Однако это далеко не так. В некоторых случаях она может развиваться даже в течение нескольких дней.
Коматозные состояния разделяют по степени их глубины. Принято выделять несколько стадий:
Последняя стадия коматозного состояния с большой вероятностью может привести к смерти. Однако медицинская практика знает случаи, когда даже самых тяжелых пациентов удавалось вернуть в сознание с частичным или практически полным восстановлением когнитивных функций.
Роль общения с человеком, находящимся в коме
Единого мнения о пользе общения с человеком в коме нет. Тем не менее, у ученых есть основания полагать, что в некоторой мере подсознание пациентов сохраняет способность воспринимать внешние сигналы.
Сами больные, которым посчастливилось выйти из коматозного состояния, рассказывают о том, что их ощущения были близки к погружению в сон. Никто из опрошенных не смог с точностью рассказать о том, что происходило в момент нахождения без сознания.
Несмотря на то, что польза общения с пациентами в коме не доказана, члены семьи и знакомые часто проявляют желание поддерживать связь со своими близкими. В этом случае рекомендации следующие:
Как проходит реабилитация после комы?
Вывести пациента из комы – задача зачастую не из легких. Однако врачи прикладывают все усилия, чтобы сознание восстановилось, и человек смог вернуться к полноценной жизни. Для этого применяются различные схемы медикаментозной терапии. В случае благоприятного исхода проводится последующая реабилитация.
Основная задача на данном этапе: сформировать у пациента настрой на полное выздоровление и возвращение к прежней жизни. Зачастую коматозное состояние и последующее лечение становятся для человека нелегким опытом, и ему требуется помощь специалистов. Обратиться за поддержкой следует в профильные реабилитационные центры.
В Беларуси в 2004 году был сформирован центр медицинской реабилитации на базе Республиканской клинической больницы в деревне Аксаковщине Минского района. Получить помощь все нуждающиеся здесь могут бесплатно.
Современный уровень медицины позволяет поддерживать жизнь человека даже в том случае, если важнейшие системы начинают постепенно отказывать. Для этого используют аппараты жизнеобеспечения. Они снабжают пациента достаточным уровнем кислорода, поддерживают стабильную сердечную деятельность. Питание в таких случаях вводят внутривенно.
Смерть пациента в коме происходит, если нарушается кровоснабжение клеток головного мозга, что приводит к необратимым последствиям. Выявить патологические процессы позволяют магнитно-резонансная и компьютерная томография. Активность мозга и его ответ на внешнее воздействие исследуют при помощи электроэнцефалограммы. Прекращение кровоснабжение тканей выявляет контрастное исследование кровеносных сосудов.
Проведенные исследования позволяют установить общую клиническую картину. Если полученные данные неблагоприятны, по согласованию с родственниками, больного отключают от аппаратов и фиксируют наступление смерти.
Паллиативная помощь в последние дни жизни человека
Время чтения: 9 мин.
«Те, кого мы сами сопровождаем в последней фазе жизни,
что подготовка к смерти — это и есть лучшая подготовка к самой жизни»
Почему мы не проводим реанимационные мероприятия паллиативным пациентам?
Реанимационные мероприятия паллиативному пациенту приводят к искусственному продлению процесса умирания. Есть и законодательное обоснование этого.
В федеральном законе № 323-ФЗ от 21 ноября 2011 года «Об основах охраны здоровья граждан Российской Федерации» сказано:
Реанимационные мероприятия не проводятся: при состоянии клинической смерти (остановке жизненно важных функций организма человека (кровообращения и дыхания) потенциально необратимого характера на фоне отсутствия признаков смерти мозга) и на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимых с жизнью.
Какие бывают терминальные состояния
Что надо успеть сделать врачу:
Необходимо продолжать обезболивание с возможной титрацией дозы для достижения адекватного обезболивающего эффекта до самого конца!
Общение с близкими пациента
Что можно сделать для пациента?
Организуйте индивидуальный сестринский пост.
Человек не должен уходить в одиночестве, даже если он уже без сознания. С пациентом все время должен находиться кто-то из младшего или сестринского персонала.
Не привлекайте к этому волонтеров или стажеров — они могут быть некомпетентны в этом. Человек рядом должен успеть заметить изменения в состоянии пациента и вовремя сообщить об этом врачу.
Подробней о каждой фазе умирания
Предагония
Предагония характеризуется выраженными расстройствами кровообращения и дыхания, которые приводят к гипоксии. В ЦНС в этот момент преобладает процесс торможения, электрическая активность коры головного мозга угасает.
Предагония может длиться от 1 дня до 1 месяца. Длительность зависит от скорости прогрессирования основного заболевания, от возраста пациента и изначальных ресурсов организма.
Что нужно делать в этот период?
Сначала нужно постепенно снизить гидратационную терапию (инфузии или энтеральное питание). Если жизненный прогноз исчисляется несколькими часами — полностью прекратить. Это следует делать, если пациент уже без сознания.
Все действия надо обязательно согласовать с родственниками пациента.
Продолжить симптоматическую терапию — если есть какие-либо тягостные симптомы, в том числе боль, продолжить их купировать.
Если пациент находится дома, вопрос о его госпитализации ставится в случае:
В этой фазе мы стараемся выбрать наименее инвазивный способ введения препаратов пациенту. Чаще всего это трансбуккальный способ. Если пациент еще глотает, можно продолжить таблетированные формы. Также можно вводить препараты трансдермально. К инъекционным введениям подкожно или внутривенно следует переходить только при необходимости — при полном угнетении сознания, отсутствии глотания. Внутримышечного способа, как самого болезненного, стараемся избегать.
Терминальная пауза
Эту фазу часто бывает сложно выявить. Терминальную паузу характеризуют:
Чаще всего терминальная пауза завершается клинической смертью, минуя все последующие фазы.
Агония
В это период происходит максимальная активация ресурсов организма для поддержания жизни. На фоне выраженного торможения коры головного мозга происходит сильное возбуждение бульбарных центров.
Продолжительность агонии зависит от вида и механизма смерти, а также от адаптивных возможностей организма. Она может длиться от нескольких минут до нескольких часов, а иногда вообще отсутствовать.
В конце агонии полностью исчезают проявления нервно-рефлекторной деятельности.
Что нужно делать в этот период?
В этой стадии должно быть минимум вмешательств! Оставляем только увлажнение слизистых, ротовой полости, губ, конъюнктива.
Клиническая смерть
Основные признаки клинической смерти:
Биологическая смерть
Характеризуется необратимыми изменениями во всех органах и системах, которые носят постоянный, трупный характер.
Практический совет
После констатации смерти в дневнике врача обязательно указывается:
Также указывается точная дата и время смерти.
Что делать с тягостными симптомами в терминальных состояниях
Астенизация
Обеспечьте человеку удобное положение в кровати. Меньше поворачивайте и перемещайте его. Можно делать массаж до и после поворотов, особенно в проблемных областях (например, в области костных выступов).
Важно: не заставляйте пациента делать больше, чем он хочет или может. Повороты каждые два часа уже не актуальны. Абсорбирующее белье следует менять только при необходимости: если пациент не мочится, то уже не нужно этого делать.
Угнетение уровня сознания
Угнетение сознания может быть постепенным или, наоборот, резким. Может начинаться с повышенной сонливости и затрудненного пробуждения. У пациента могут отсутствовать первичные реакции на вербальные и тактильные стимулы. Ухудшается речевая функция: пациенту все труднее подбирать слова, он дает односложные, медленные, иногда неадекватные ответы, которые долго обдумывает. Также речь может полностью отсутствовать.
О чем часто спрашивают родственники?
Вопрос: Почему он все время спит?
Вариант ответа: У пациента нет сил на разговоры и бодрствование из-за нарастающей интоксикации. Если представить себе очень сильное отравление, умноженное во сто крат, — это то, что испытывает сейчас ваш родственник. Все силы его организма направлены на поддержание центральных функций организма: дыхание, работы сердца. Сон — защитная реакция.
Вопрос: Это от наркотиков, которые вы ему даете?
Вариант ответа: Если бы это было побочным эффектом наркотических анальгетиков, то проявилось бы при первичном приеме или после увеличения дозы. Если этого не происходит, то, скорее всего, состояние пациента связано с проявлением основного заболевания.
Гемодинамические нарушения
Тахикардия, гипертония с последующей гипотонией, периферическое охлаждение, цианоз, мраморность кожных покровов.
Ни в коем случае не проводить массивную инфузионную терапию и не вводить вазопрессоры, поскольку это является искусственным продлением жизни!
О чем часто спрашивают родственники?
Вопрос: Почему руки и ноги холодные, синюшные?
Вариант ответа: Происходит перераспределение кровотока и централизация кровообращения: основной приток крови направлен к сердцу и головному мозгу, и на периферию (к ногам и рукам) крови поступает меньше.
Вопрос: Почему вы не повышаете артериальное давление лекарственными препаратами?
Вариант ответа: В данный момент снижение артериального давления не приводит к ухудшению состояния и смерти, а является признаком того, что человек уходит. Если мы будем повышать давление, то искусственно продлим его агонию и, главное, – страдания.
Терминальное дыхание
Существует несколько типов терминального дыхания. Самые распространенные — те, что связаны с нарушением баланса между возбуждением и торможением в центральной нервной системе. Самые частые: дыхание Чейн-Стокса, Биота, Грокка или Куссмауля.
Что можно с этим сделать?
Предсмертный хрип
Этот тягостный симптом часто тревожит близких пациента. Самого человека он уже не беспокоит. С ним можно бороться при помощи введения умеренных доз М-холиноблокаторов, например, атропина. Или же просто повернув голову пациента на бок. Не следует назначать искусственную вентиляцию легких, если она не была начата ранее (исключение — пациенты с БАС ).
О чем часто спрашивают родственники?
Вопрос: Почему изменилось дыхание?
Вариант ответа: Наше дыхание регулируется дыхательным центром, который сейчас находится в состоянии гипоксии. От этого дыхание может быть неритмичным. Это естественный процесс.
Вопрос: Почему больной хрипит? Наверное, он задыхается?
Вариант ответа: Звук связан с нарушением эвакуации бронхолегочного секрета. Человек не может его откашлять, и создается впечатление, что он захлебывается. Это не так: на самом деле человек не чувствует этого, и потребности откашляться у него нет.
Вопрос: Сделайте что-то, он же мучается!
Вариант ответа: Понимаем, как тяжело смотреть на близкого в таком состоянии, но, поверьте, сам человек уже не испытывает страданий.
Отсутствие аппетита и постепенное снижение потребления жидкости
Насильно кормить пациента ни в коем случае нельзя!
Назогастральный зонд устанавливается, если прогноз жизни оценивается в несколько недель. Установка гастростомы показана, если прогноз жизни — не менее 6 месяцев.
О чем часто спрашивают родственники?
Вопрос: Человек умирает от голода, почему он отказывается от еды?
Вариант ответа: Потеря аппетита на данном этапе — это нормально и естественно. Все функции организма замедлены, поэтому энергии нужно меньше. Человек не голоден. Если бы он хотел, то поел бы. Заставлять его мы не можем.
Вопрос: Почему не назначается энтеральное питание?
Вариант ответа: Организм уже не имеет энергетических ресурсов на переваривание и усвоение пищи, желудочно-кишечный тракт не в состоянии извлекать питательные вещества. Кровообращение направлено лишь на поддержание работы сердца и головного мозга. Энтеральное питание в данной фазе уже ничего не даст.
Обезболивание в конце жизни
В отдельных случаях при рефрактерной боли возможна дополнительная медикаментозная седация.
Делирий, ажитация, повышенная тревожность
Сначала выясните причину ажитации. Она может быть связана с неудовлетворенными физическими потребностями — некупированная боль, наполнение мочевого пузыря или кишечника.
Если это выяснить нет возможности, пациента надо превентивно обезболить. То есть исключить боль как возможную причину.
О чем часто спрашивают родственники?
Вопрос: Может ли человек в таком состоянии себе навредить?
Вариант ответа: В данном состоянии пациент уже слишком слаб. Вероятнее всего, ему просто не хватит на это сил. К тому же мы не допустим того, чтобы он оставался один, и установим в палате индивидуальный сестринский пост.
Вопрос: Почему это происходит, из-за чего он так себя ведет?
Вариант ответа: Это состояние — не проявление психического заболевания, а следствие нарушения функций внутренних органов, эндогенная интоксикация.
Вопрос: Его можно успокоить?
Вариант ответа: Да, но пациент может стать сонлив, и контакт с ним будет затруднен.
Этические и психологические аспекты сопровождения пациента и его семьи в последние часы жизни
Что нужно сделать врачу до наступления терминального состояния у пациента?
Кстати, о том, что информация о диагнозе принадлежит, в первую очередь, пациенту, рассказывал британский врач паллиативной помощи Брюс Клеминсон. Почитайте!
В последние часы жизни человека его близкие также нуждаются в помощи. Поговорите с ними, объясните заранее, что их может ожидать, обсудите их страхи и тревоги.
После констатации смерти
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Использовано стоковое изображение от Depositphotos.