сколько яиц в кладке копчика
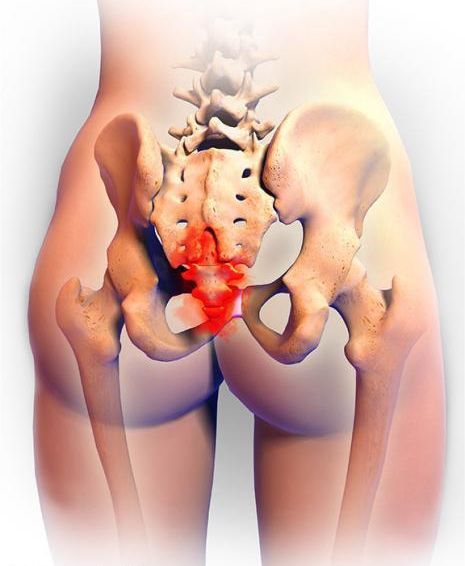
Киста копчика (эпителиальный копчиковый ход) представляет собой врожденную патологию, чаще всего проявляющуюся у человека после 16-28 лет. Формирование кисты происходит в период внутриутробного развития вследствие тех или иных отклонений. Чаще всего киста копчика диагностируется у мужской части населения, однако встречается и у женщин.
Симптомы кисты копчика
Небольшое образование круглой формы появляется в ягодичной складке, выше ануса на 5-10см. Его размеры постепенно увеличиваются, у больного возникают дискомфортные ощущения. Опытные проктологи Юсуповской больницы диагностируют кисту копчика уже в процессе осмотра, ориентируясь на жалобы пациентов. Для подтверждения диагноза назначается ряд современных инструментальных исследований.
Чаще всего киста копчика проявляется у больных следующими симптомами:
Провоцирующие факторы появления кисты копчика
Вероятность проявления кисты копчика значительно возрастает у лиц под воздействием следующих факторов:
Диагностика кисты копчика
Для проведения диагностических мероприятий по поводу выявления кисты копчика в Юсуповской больнице имеется все необходимое современное оборудование, позволяющее обнаружить патологию в кратчайшие сроки и с максимальной точностью.
К основным методам диагностики кисты копчика относят следующие инструментальные исследования:
Лечение кисты копчика
Существует несколько способов хирургического лечения такой патологии, как киста копчика. Лечение без операции невозможно.
В ходе оперативного вмешательства хирурги-проктологи Юсуповской больницы полностью удаляют кисту и все каналы (ходы). Важно проведение именно плановой операции — это повышает эффективность лечения.
Хирургическое вмешательство может проводиться несколькими способами, для применения которых используются различные доступы, техники выполнения операции и режущие инструменты. Например, операции могут выполняться с помощью обычного скальпеля, радионожа либо лазера. Способ проведения хирургического вмешательства избирается хирургом с учетом индивидуальных особенностей больного.
Существует несколько вариантов выполнения операции по удалению кисты копчика:
Длительность хирургического вмешательства составляет, как правило, от 20 до 60 минут, что зависит от объема операции – от таких факторов, как длина и количество эпителиальных ходов.
К выполнению хирургического вмешательства, направленного на удаление кисты копчика, имеется и ряд противопоказаний. Подобная операция не может проводиться при наличии у пациента следующих состояний:
Киста копчика: лечение без операции неэффективно
Только хирургическое вмешательство может стопроцентно избавить от болезни. С помощью любых других методов можно добиться только его отсрочки, которая, в свою очередь, грозит развитием целого ряда серьезных осложнений: образованием новых гнойников и свищевых ходов. Вследствие распространения патологического процесса на близлежащие ткани может возникнуть парапроктит, остеомиелит и даже сепсис. В результате постоянного раздражения кожи развивается экзема – довольно болезненное состояние, трудно поддающееся лечению. Поэтому при первых симптомах кисты копчика следует немедленно обращаться за квалифицированной медицинской помощью, что обеспечит более малый объем оперативного вмешательства и более короткий и легкий реабилитационный период.
Отделение проктологии Юсуповской больницы оснащено всей необходимой аппаратурой, гарантирующей качественную диагностику кисты копчика. Наши врачи-проктологи высокой квалификации имеют огромный опыт лечения подобного заболевания с применением новейших медицинских методик и технологий, благодаря чему достигаются высокие результаты.
В период реабилитации после хирургического вмешательства пациенты Юсуповской больницы получают всю необходимую медицинскую помощь врачей-реабилитологов клиники. Кроме комплекса реабилитационных мероприятий пациентам выдаются общие рекомендации, гарантирующие более быстрое восстановление после операции.
Благодаря следующим несложным правилам можно значительно ускорить процесс реабилитации:
Кроме того, во избежание развития нежелательных осложнений пациентам отделения проктологии Юсуповской больницы в послеоперационный период назначается антибактериальная терапия с применением современных антибиотиков широкого спектра действия, а также физиотерапевтические методы лечения, обеспечивающие быстрое заживление раны. Для записи на консультацию обращайтесь по телефону.
Как проходит операция по удалению кисты копчика?
Определить эпителиальный копчиковый ход («кисту копчика») сложно, некоторые люди живут с этой проблемой, даже не догадываясь о ней.
Записаться на прием
Общие сведения
Это заболевание может быть обнаружено как небольшое (первичное) отверстие в складках между ягодицами, расположенное примерно на расстоянии 4-7 см от ануса.
ЭКХ («киста копчика») – это полостная трубка, выстланная эпителиальной тканью, и может содержать некоторые «включения» в виде волос.
Такая проблема является врожденной, но не сразу ее можно распознать из-за сглаженности симптоматики в первые периоды болезни. Лишь при развитии осложнений и запущенной форме заболевания можно говорить о выраженных проявлениях и необходимости удаления кисты копчика.
Анатомические особенности строения мужского организма способствуют образованию кисты копчика чаще, чем у представительниц слабого пола. Статистика говорит о том, что вероятность болезни у мужчин намного выше, чем у женщин. Но это совсем не означает, что дамы не сталкиваются с этой проблемой.
Причины
Причиной появления трубчатой полости в межъягодичной складке является врожденное нетипичное формирование анатомического строения человека.
Именно эти основные моменты называют медики в качестве неблагополучных факторов, провоцирующих возникновение болезни.
Характерные признаки
Удаление кисты копчика назначают, как при проявлении симптомов заболевания, так и в стадии ремиссии. К характерным признакам заболевания относятся:
Воспалительные процессы ЭКХ («кисты копчика») могут появиться из-за механического повреждения в этой области (ссадины, ушибы, удары). Если человек не соблюдает правила личной гигиены, страдает повышенным потоотделением, то в районе первичного отверстия могут скапливаться болезнетворные микроорганизмы, также способствующие воспалению.
Возможные осложнения
Удаление ЭКХ («кисты копчика») – необходимая мера, если этого не сделать, то могут возникнуть необратимые последствия.
Способы борьбы с проблемой
Лечение ЭКХ («кисты копчика») только оперативное. Антибиотики помогают на первых стадиях воспаления кисты. Полностью устранить заболевание при помощи терапии невозможно. Операция при ЭКХ («кисте копчика») показана всегда.
При помощи операции можно полностью устранить источник воспаления ЭКХ («кисты копчика»). Медицинские специалисты нашего центра назначат удаление эпителиального копчикового хода на удобное для пациента время.
В ЦМ «Глобал клиник» используются самые современные методики – иссечение кисты с одновременным проведением пластических мероприятий.
Радикальность применения этого метода заключается в том, что операция при ЭКХ («кисте копчика») проводится в однодневном стационаре, далее пациент посещает лечащего врача для выполнения перевязок.
Мне была сделана операция по иссечению ЭКХ. Но у меня на одном месте постоянно образуется дырочка (на шве размером с 3 спичечных головки), а вчера ниже появилась и вторая.
Что посоветуете?
Я ложусь на операцию по удалению ЭКХ. Меня с работы отпускают только на 2 недели, получается что только на тот период, пока я буду лежать в больнице. Хотелось узнать смогу ли я после операции ходить на работу после того как меня выпишут?
У меня есть ЭКХ уже 5 лет.
До недавного времени вообще не ощущал дискомфорта.
А сейчас вот уже четвертый день боли в области копчика и большие выделения.
Подскажите, пожалуйста, что делать.
У Вас признаки развития воспаления с исходом в нагноение. Необходимо срочно обратиться к хирургу для проведения вскрытия гнойника и проведения курса противовоспалительной терапии. После снятия явлений воспаления проводиться радикальное иссечение свища (кисты).
Сильные боли в области копчика. Неделю назад начал сильно болеть копчик и даже немного опух. Через несколько дней от копчика пошло уплотнение на ягодицу. Сейчас копчик не болит, а уплотнение стало больше, кожа на этом месте красная и горячая, хожу я с трудом, а сидеть не могу вообще.
Пару месяцев назад заметил продолговатую шишку между ягодицами, ближе к левой ягодице, повыше копчика. Шишка твердая, ощущение, что она давит на нерв или мышцу. Боль тупая и несильная. На днях на коже возле шишки заметил три точки-углубления, но не глубокие, из которых выделений не обнаруживаю.
Что это может быть и как лечить?
У Вас были случаи в практике, когда происходили рецидивы после иссечения ЭКХ у пациентов, и вообще есть ли в этом вина оперирующего хирурга?
В своей практике работы хирургом и проктологом рецидивов после радикального иссечения ЭКХ (если речь идёт именно о радикальном иссечении, а не вскрытии гнойника) не встречал. Для этого необходимо оперировать в «холодном периоде», когда ничего не беспокоит, правильно провести предоперационную диагностику и подготовку, чётко соблюдать все этапы и условия техники удаления, адекватно зашивать операционную рану правильно подобранным шовным материалом и строго соблюдать правила послеоперационного ведения пациента, которые радикально отличаются от ведения пациентов общехирургического профиля. Если оперировать в момент воспаления, а особенно – нагноения, рецидив обеспечен.
Что касается вины доктора, то тут необходимо знакомиться с ситуацией конкретно. В подавляющем большинстве случаев вины доктора нет.
У меня на ягодице недалеко от копчика шишка размером с перепелиное яйцо, при этом кожа сверху напоминает темнофиолетовый синяк с красной точкой в центре (очень похоже на лопнувший сосуд). Этим местом не ударялся и не было никаких других причин её возникновения, болит только при прикосновении к ней.
Это эпителиальная копчиковая киста. Вам необходимо обратиться к проктологу для осмотра, УЗИ и планового оперативного лечения, не дожидаясь воспаления и нагноения.
Можно ли копчиковую кисту вылечить ультразвуком или лазером?
Избавиться от копчиковой кисты можно только путём её радикального иссечения. Его можно провести как классическим способом, так и лазерным или радиоволновым скальпелем. Наименее травматичным является радиоволновой способ иссечения.
У меня вдоль ягодиц на расстоянии 3-4 см от анального отверстия есть кровоточащая ранка, которая никак не заживет уже несколько лет.
Недавно на расстоянии 3-4 см от этой ранки вверх на верхней части ягодице в центре появилось твердое подкожное образование 1-2 см в диаметре. Что необходимо предпринять?
3 года назад вскрыли опухоль, 1,5 года без проблем, затем снова воспаление, прорывает и снова воспаляется.
Подскажите из-за чего такая болячка вылезла? что делать и как лечить?
И есть ли гарантия,что после операции больше проблем с копчиком не будет?
Причиной является киста в области копчика, возникающая из-за травмы или врождённой патологии (эпителиальный копчиковый ход).
Единственным способом лечения кисты копчика, который приводит к полному выздоровлению, является операция. Необходимо в «холодный» период (когда нет воспаления) произвести радикальное иссечение. Только в этом случае гарантирован 100% положительный результат.
У меня открылся копчиковый ход. Сказали нужно оперировать.
Существуют ли способы безоперационного лечения?
Если без операции нельзя, то сколько времени понадобиться на восстановление?
Эпителиальный копчиковый ход лечится только оперативным путем, причем необходимо радикальное иссечение, а не вскрытие гнойника. Операция проводится под внутривенным наркозом, на восстановление уходит от 2х до 3х недель после операции.
У меня выше ануса сантиметра 4-5 между ягодицами по середине переодически появляется шишечка, которая создает неприятные ощущения при ходьбе, а когда сижу сильно болит. В течение недели оттуда начинает что-то течь и образуются дырки, когда моюсь сильно щипет. Дней через 7 все проходит, но уже через дней десять начинается заново.
Скажите пожалуйста что это может быть и как лечить?
В данном случае речь идёт о наличии эпителиального копчикового хода. Эта патология лечится только оперативным путём. Иначе процесс будет усугубляться вплоть до развития обширных гнойников. Операция проводится под внутривенным наркозом с обязательным предоперационным прокрашиванием свища и гистологическим исследованием удалённого материала. В послеоперационном периоде категорически запрещается сидеть до полного заживления раны и снятия швов. Швы снимаются на 12-14е сутки.
На днях у мужа обнаружила около копчика несколько отверстий. Три из этих отверстий уже не воспалены, но дырочки есть, а четвертое отверстие воспалено вокруг. Из всех них выделяется желтовато-прозрачная жидкость, уплотнений нет, болезненности нет. Подскажите, что это может быть и что нужно делать?
Это эпителиальный копчиковый ход с множественными выводными протоками. Пока не наступило нагноение, обратитесь к проктологу для осмотра и УЗИ. Это необходимо для решения вопроса об объёме оперативного лечения. Без радикального иссечения проблему не решить.
У меня выпуклость в зоне копчика, сильно болит когда сидишь, при нажатии боль.
Что такое кокцигодиния? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гавриловой Т. А., проктолога со стажем в 13 лет.
Определение болезни. Причины заболевания
Кокцигодиния, или анокопчиковый болевой синдром — это группа заболеваний, объединённых таким симптомом, как боль в заднем проходе, области промежности и копчике, которая может иррадиировать в крестец, ягодицы и половые органы. Эти боли могут беспокоить человека в течение всей жизни, временно пропадая и возвращаясь. Заболевание часто является хроническим.
Копчик — самый нижний конечный фрагмент позвоночника. Он представляет собой слияние 4-5 позвонков, прикреплённых к крестцовому отделу посредством хрящевого диска. Особенностью это соединения является отсутствие между позвонками желеобразной структуры — пульпозного ядра. Поэтому в норме движение в суставе отсутствует, а основная причина проявлений болей при данном заболевании — повреждение, ущемление нервов, расположенных в копчиковой и крестцовой зоне.
Выделяют также идиопатическую кокцигодинию, т.е. не связанную с другими патологическими состояниями. Важную роль в её возникновении играет эмоциональное напряжение и стрессы.
Часто боли возникают у людей, вынужденных длительное время находиться в положении сидя: бухгалтеров, программистов, офисных работников. Это связано с дегенеративными изменениями и статической деформацией копчика.
Симптомы кокцигодинии
Больной становится осторожным в движениях, в положении сидя чаще перемещает вес тела на одну ягодицу, передвигается плавно. Такие изменения при нагрузке на мышцы и суставы влекут за собой сколиотические изменения позвоночника, деформацию суставов, перенапряжение мышц.
Заболевание носит хронический характер, обострения провоцируются стрессовыми ситуациями, общим переохлаждением, чрезмерной или непривычной физической нагрузкой. Существует сезонность заболевания.
Патогенез кокцигодинии
Слово «копчик» происходит от древнегреческого слова «κόκκυξ» — «кукушка», что говорит о его клювовидной форме. Ранее в области копчика был хвост, с помощью которого человек мог цепляться за ветви. Также хвост служил органом равновесия, с его помощью распределялась нагрузка на кости и мышцы таза. Человеческие эмбрионы до сих пор на определённом этапе развития имеют хвост, который потом перестаёт выступать над поверхностью тела.
Основные роли копчика:
Особенностью крестца и копчика является губчатое строение их костной ткани. Она состоит из разнонаправленных костных пластинок с обильным кровоснабжением. Это строение обеспечивает лёгкость конструкции, поддерживающей все органы малого таза.
Существует процент пациентов, у которых появление анокопчикового болевого синдрома не связано ни с одним из перечисленных патогенетических процессов. В связи с этим вопрос проявления кокцигодинии до сих пор актуален, а этиопатогенитические факторы изучены не полностью.
Классификация и стадии развития кокцигодинии
Единой классификации кокцигодинии на сегодняшний день не существует. Мы рассмотрим самые распространённые из них.
Антадзе А. А. в 1986 году структурировал данное заболевание по-иному, предложив объединить некоторые группы причин:
Существенных отличий в предложенных классификациях нет. В настоящее время доктор на своё усмотрение определяет, какой из них пользоваться.
Осложнения кокцигодинии
В связи с неравномерным распределением веса при опоре в положении сидя возникает асимметрия, ведущая к сколиотическим изменениям позвоночника (сколиозу), идёт нагрузка на суставы малого таза и нижних конечностей.
На фоне длительного болевого синдрома возникает депрессия и страх «неизлечимого заболевания». Периодически возникающие фобические состояния порой требуют специализированной психотерапии.
В литературе зафиксированы случаи образования хронических язв на ногах на фоне ангионевроза (нарушение иннервации сосудистой стенки) нижних конечностей, причём боли, начинаясь в крестцово-копчиковой области, распространялись на стопы.
Диагностика кокцигодинии
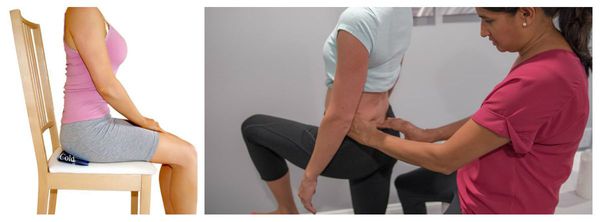
В обязательный перечень исследования входит ректальный пальцевой осмотр. При кокцигодинии проявляется болезненность при исследовании в области копчика, определяется тугой тяж (шнуровидное уплотнение) крестцово-остистой связки. Данное исследование позволяет оценивать состояние мышц малого таза, присутствие в них гипертонуса (перенапряжения).
Также всем назначается ректороманоскопия — исследование слизистой оболочки прямой кишки и иногда части сигмовидной кишки с помощью ректороманоскопа. Его проведение необходимо для исключения патологии прямой кишки, а также определения наличия опухолей. Ректороманоскопия должна выполняться на пустой желудок. Перед исследованием кишечник нужно очистить с помощью клизм.
В неясных случаях возможно дополнительно привлечение других методов диагностики. К ним можно отнести:
Лечение кокцигодинии
Данное заболевание крайне плохо поддаётся лечению. Результат терапии часто зависит от причины проявления болей. Хороший эффект даёт именно комплексная терапия.
К формам лечения можно отнести:
Медикаментозная терапия
Основная группа препаратов данного вида лечения — это нестероидные противовоспалительные средства (НПВС). Они не только борются с воспалением, но и позволяют устранить боль. Их желательно вводить ректально, т. е. использовать в виде свечей или микроклизм.
Не последнее место в лечении кокцигодинии занимают препараты группы миорелаксантов. Они позволяют снизить тонус мышц. Применяют антидепрессанты, так как они пролонгируют и усиливают действие обезболивающих средств. Также их принимают в связи с тем, что на фоне постоянной боли возникают фобии и депрессивный синдром.
Мануальная терапия
Физиотерапия
При системном подходе они ускоряют процесс расслабления тонической мускулатуры мышц тазового дна.
Хирургическое лечение
Операция при кокцигодинии проводится только в случае перелома или вывиха копчика, а также при неэффективности консервативной терапии. Видов оперативного лечения существует несколько. Самые распространённые — кокцигэктомия (удаление копчика) и ламинэктомия (удаление части копчика). В последнее время операции проводятся путём локального радиочастотного воздействия (радиочастотной абляции).
Лечение кокцигодинии, особенно хронической, протекающей длительное время, требует большого терпения от больного и от врача. Многое зависит от доверия пациента: ему необходимо объяснять, что процесс является доброкачественным, призвать к спокойствию и терпению.
Прогноз. Профилактика
Проблема кокцигодинии на современном уровне решена не полностью. Часто результаты лечения многофакторны и зависят от причины возникновения заболевания.
В профилактике заболевания большую роль играет образ жизни. Необходимо донести до больного о необходимости соблюдения правильного расположения при положении сидя, а также перерывов в работе. Большую роль играет лечебная физкультура, которая правильно задействует мышцы скелета.
Своевременное обращение к доктору при падениях, травмах в области малого таза ведёт к быстрому купированию процессов локального воспаления, и, как следствие, уменьшает возможность образования рубцов и спастических изменений в малом тазу.
Правильное ведение родов и беременности, умение вовремя распознать клинически узкий таз минимизирует возможность травматизации тканей копчика.
Профилактические беседы о правильной осевой нагрузке на позвоночник, проводимые в школе и на больших предприятиях, могут помочь людям сформировать правильные привычки, а значит снизить вероятность развития дегенеративных процессов в малом тазу и предотвратить возникновение кокцигодинии.
Киста копчика (эпителиальный копчиковый ход): симптомы и лечение
Что такое эпителиальный копчиковый ход?
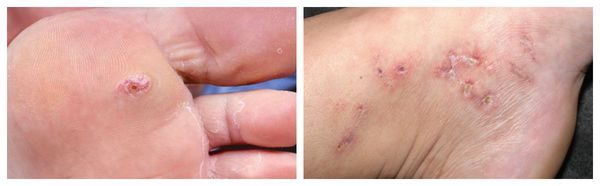
Эпителиальный копчиковый ход (ЭКХ, киста копчика, дермоидная киста копчика, дермоидная фистула копчика, пилонидальный синус/ киста копчика, пилонидальная болезнь, эпителиальные погружения крестцово-копчиковой области) представляет собой канал шириной несколько миллиметров (или полость), выстланный кожей. Он относится к воспалительным заболеваниям кожи и подкожной клетчатки межъягодичной складки и крестцово-копчиковой области. Этот канал располагается в области между ягодиц, выше наружного отверстия заднего прохода (прямой кишки), он идет от кожи вглубь и слепо заканчивается в мягких тканях. Открывается, такой свищевой ход обычно на коже одним или несколькими точеными отверстиями и, иногда, содержит пучок волос. Отверстия эти могут длительное время быть незамеченными, так как часто не имеют никаких неприятных симптомов и только в случае развития воспаления привлекают внимание.
Важно! При наличии в межъягодичной складке безболезненных отверстий без каких- либо дополнительных симптомов, заболевание называют бессимптомным ЭКХ (рис 1). Данная форма ЭКХ не нуждается в хирургическом лечении и требует лишь тщательного соблюдения элементарных правил гигиены самим пациентом и периодических осмотров проктологом.
Рисунок 1. Бессимптомное течение ЭКХ (стрелкой указано первичное отверстие без признаков воспаления)
При развитии воспалительной реакции, чему обычно предшествует закупорка наружного отверстия, эпителиальный копчиковый ход сначала проявляется болезненным уплотнением на коже в области межъягодичной складки (важно знать, что иногда, особенно при длительном отсутствии адекватного лечения, свищевые ходы могут приобретать причудливые формы и появляться за пределами указанной области (рис. 2).
Рисунок 2. Редкая форма ЭКХ с наличием множественных свищей в перианальной области (стрелками указаны множественные вторичные свищевые отверстия, образовавшиеся в результате длительно существующей хронической формы заболевания)
Важно! Возникновение подобной формы возможно при несвоевременном и/или неадекватном хирургическом лечении.
При отсутствии адекватного лечения болезненные ощущения нарастают и уплотнение превращается в полноценный абсцесс (гнойник). Далее обычно существует три варианта развития заболевания:
В последних двух случаях значительное облегчение состояния приводит многих пациентов к мысли об отсутствии необходимости дальнейшего лечения. Однако несмотря на то, что в большинстве случаев кожная рана со временем заживает, сама причина воспалительного процесса – гнойная полость с элементами внедрившегося волоса – сохраняется в мягких тканях, и создаются предпосылки для нового скопления гнойного отделяемого и процесс повторяется.Важно! При любом из вариантов течения заболевания необходимо, как можно раньше, обратиться к проктологу для оценки необходимости дальнейшего лечения и исключения более серьезных заболеваний данной области.
Почему образуется ЭКХ?
Долгое время механизм заболевания оставался загадкой для врачей, однако в 50-х годах прошлого столетия было найдено объяснение почему развивается данное заболевание, и оно до сих пор удивляет как молодых врачей, так и пациентов. Межьягодичная складка имеет несколько особенностей: она предрасположена к потливости, большую часть времени сдавлена нижним бельем и верхней одеждой, труднодосягаема для самостоятельного осмотра. При ходьбе между сведёнными ягодицами возникает своеобразный «насосный» эффект. Волос, попавший в межьягодичную складку, под действием этого эффекта внедряется в толщу кожного покрова, затем в подкожную клетчатку, где и образуется инфицированная полость (рис. 3). Это предрасполагает к развитию местного воспалительного процесса в межъягодичной складке, что облегчает возможность внедрения волос в толщу кожного покрова.
а)
б)
в)
Рисунок 3. Механизм образования ЭКХ:
а. Схема движения ягодиц при ходьбе с формированием эффекта вакуумного насоса
б. Фотография начального этапа внедрения волоса в кожу межьягодичной складки
в. Схема развития воспалительного процесса (стрелкой указан абсцесс)
Какие основные симптомы заболевания? Как проявляется ЭКХ?
Примерно в половине случаев заболевание длительное время протекает бессимптомно. Единственным проявлением может быть наличие одного или нескольких отверстий или ямочек на коже межъягодичной складки, из которого иногда виден пучок волос.
Важно! Отсутствие других симптомов часто является причиной позднего выявления заболевания, или выявления его, как случайной находки, при осмотрах по поводу других проблем.
В просвет кожного канала, сформированного ранее внедрением волоса, попадают микроорганизмы с поверхности кожи или из области заднего прохода, что неизбежно приводит к развитию хронического, рецидивирующего (повторяющегося) воспаления и формированию абсцесса.
Рисунок 4. Абсцесс эпителиального копчикового хода (стрелками указаны первичные отверстия, расположенные в межъягодичной складке. Область предполагаемого абсцесса ограничена оранжевой линией)
Кто находится в группе риска развития ЭКХ?
Заболевание в 4 раза чаще возникает у мужчин, чем женщин. ЭКХ относится к группе не часто встречающихся болезней и выявляется лишь у 26 из 100.000 человек. В основном, болеют молодые люди трудоспособного возраста от 15 до 30 лет. По статистике, чаще всего ЭКХ встречается у арабов и кавказских народов, реже у афроамериканцев.
Факторами риска развития ЭКХ являются:
Что такое рецидив заболевания и как его избежать?
Еще одной формой заболевания является рецидив (повторное развитие) эпителиального копчикового хода, который возникает через некоторое время (от 1 года и более) после ранее перенесенного радикального хирургического лечения эпителиального копчикового хода.
Важно! В группе риска возникновения рецидива ЭКХ находятся как пациенты, которым ранее было выполнено оперативное вмешательство в недостаточном объеме, так и пациенты, у которых развилось нарушение процесса заживления послеоперационной раны.
В случае возникновения рецидива ЭКХ показано повторное хирургическое лечение, которое в свою очередь становится более сложным, в связи с развитием рубцового процесса в зоне вмешательства, увеличивается срок госпитализации, ухудшается косметический эффект.
Как диагностировать ЭКХ?
Диагноз эпителиальный копчиковый ход устанавливается после сопоставления данных, полученных от пациента и его осмотра с результатами инструментальных методов обследования. Вам необходимо будет подробно рассказать специалисту о том, когда появились первые жалобы, какие Вы замечали изменения в этой области до момента обращения, вспомнить были ли эпизоды нагноения и самопроизвольного вскрытия ЭКХ. Врач обязательно проведет осмотр межъягодичной складки и прилежащей ягодичной области. В некоторых случаях, при распространенном процессе или нетипичном течении заболевания может понадобиться пальцевое исследование прямой кишки. Отнеситесь с пониманием к этому простому исследованию, ведь нам важно, чтобы диагноз был установлен правильно.
Инструментальные исследования оказывают большую помощь врачам в установке диагноза и определении степени распространенности процесса, особенно это касается абсцедирующего течения ЭКХ и рецидивных форм заболевания.
К инструментальным методам относятся:
1. УЗИ мягких тканей крестцово-копчиковой области. Этот метод диагностики позволяет оценить размеры, распространенность процесса, наличие связи между гнойными полостями, выявить глубоко расположенные абсцессы, определение которых при помощи осмотра и ощупывания этой области невозможно. УЗИ позволяет хирургу заранее определится с объемом оперативного вмешательства, спланировать методику закрытия кожного дефекта после удаления ЭКХ (рис.5).
Рисунок 5. УЗ-картина эпителиального копчикового хода в проекции межъягодичной складки (при УЗ-исследовании мягких тканей, непосредственно под кожей, в толще подкожно-жировой клетчатки определяется неоднородное образование размерами 25х32 мм с ровными четкими контурами с включениями)
В некоторых сложных случаях могут понадобиться дополнительные обследования:
Дополнительные исследования помогут специалистам отличить сложные прямокишечные свищи от новообразований крестца и мягких тканей крестцово-копчиковой области, нарушений эмбрионального развития, в случае, если ультразвукового исследования будет недостаточно для установления диагноза (рис.6).
Рисунок 6. МРТ-изображение осложненного эпителиального копчикового хода (на МРТ в боковой проекции определяется изменение подкожно-жирового слоя на уровне крестца и копчика с образованием полости)
Как отличить ЭКХ от других заболеваний?
Некоторые другие заболевания могут иметь сходные с ЭКХ проявления, что требует проведения дифференциальной диагностики.
Фурункул
Фурункул представляет собой воспаление мягких тканей вокруг волосяного фолликула. Сначала появляется уплотнение и покраснение ткани вокруг волоса. Затем формируется стержень белого цвета, вокруг которого сохраняется зона гиперемии. Абсцесс ЭКХ может быть похож на фурункул, однако отличительной особенностью будет являться наличие первичных отверстий в межъягодичной складке (рис.7).
Рисунок 7. ЭКХ с формирующимся абсцессом ( стрелкой указано первичное отверстие. Зона формирующегося абсцесса ограничена оранжевой линией)
Прямокишечный свищ
Наружное свищевое отверстие чаще всего расположено на коже рядом с анусом (на перианальной коже). При наличии внутреннего свищевого отверстия, которое располагается в анальном канале, его можно определить с помощью пальцевого исследования прямой кишки или при фистулографии. При ЭКХ отсутствует связь хода с прямой кишкой, что подтверждается зондированием и или при МРТ-исследовании, а при наружном осмотре заметны первичные отверстия копчикового хода.
Пресакральная тератома
Пресакральные тератомы могут иметь так называемый эмбриональный ход, открывающийся на коже вблизи заднепроходного отверстия в виде эпителизированной воронки. Пресакральные тератомы располагаются между задней стенкой прямой кишки и передней поверхностью крестца, что можно установить при пальцевом исследовании. В то же время эпителиальный копчиковый ход располагается под кожей на задней поверхности крестца и копчика. Окончательным методом, позволяющим точно поставить диагноз в таких случаях должна быть МРТ.
Инфицированная рана
Простая инфицированная рана в интересующей области может возникнуть, если у пациента была травма крестцово-копчиковой области, операция по поводу свища прямой кишки или иссечение эпителиального копчикового хода. В этой ситуации также принципиальное значение имеет наличие первичных отверстий ЭКХ, данные о течении заболевания, наличие информации о каких-либо вмешательствах в указанной области.
Всегда ли нужно лечить ЭКХ?
Определяющим фактором в выборе способа лечения ЭКХ является форма заболевания. Случайно выявленная бессимптомная форма заболевания не требует сиюминутного срочного оперативного лечения. С целью профилактики развития острого воспаления пилонидальной кисты при бессимптомной форме заболевания необходимо проводить ежедневные гигиенические мероприятия, избегать травматических воздействий на область ЭКХ и ношения тесной и узкой одежды, удалить волосы (с помощью периодического бритья или эпиляции) в области межьягодичной борозды и ягодиц. Тем не менее, такие профилактические мероприятия не гарантируют отсутствие развития осложнений ЭКХ.
На начальных стадиях формирования абсцесса ЭКХ (стадия инфильтрации) когда только начинают появляться первые симптомы (нарастающая болезненность в области крестца и копчика, отек тканей в области межъягодичной складки, незначительное повышение температуры) возможно остановить воспалительный процесс применением антибиотиков и удалением внедрившегося пучка волос.
Важно! Даже если симптомы не носят выраженного характера и развиваются медленно, необходимо в кратчайшие сроки проконсультироваться у специалиста для исключения более опасных заболеваний и правильного планирования лечения!
Проведение лечения следует доверять только опытному специалисту, так как не всегда бывает просто найти грань между абсцессом (это состояние требует обязательного хирургического лечения!) и так называемым инфильтратом, когда хирургическое лечение неэффективно. Иногда визуального осмотра и пальпации бывает недостаточно для определения стадии воспалительного процесса. Тогда на помощь специалисту приходит ультразвуковое исследование мягких тканей, которое позволяет определить дальнейшую тактику лечения.
Важно! Во всех более тяжелых случаях, при других формах заболевания, показано хирургическое лечение.
При возникновении острого абсцесса ЭКХ показано срочное хирургическое лечение, которое направлено в первую очередь на эвакуацию гноя и скорейшее облегчение состояния пациента.
Как избавиться от ЭКХ навсегда?
Важно! После некоторых операций будет необходимо строго избегать сидения в течение 2-3 недель для правильного заживления раны. Это необходимо учитывать при согласовании метода хирургического лечения с врачом. Врач всегда может предложить несколько альтернативных методик.
Выбрать лучший способ поможет сделать специалист, который владеет и использует в своей практике несколько наиболее эффективных методик.
Какая операция выполняется при возникновении абсцесса (острого нагноения) ЭКХ?
В случае развития острого абсцесса ЭКХ в большинстве случаев потребуется последовательное выполнение двух операций. Лечение гнойного очага ЭКХ следует проводить в специализированном колопроктологическом стационаре. Его основная цель обеспечить полноценную эвакуацию гнойного содержимого, купировать воспалительные явления в окружающих мягких тканях, предотвратить дальнейшее распространение гнойного процесса.
Важно! Даже такой простой этап, как вскрытие абсцесса ЭКХ, может значительно усложнить второе (основное) хирургическое вмешательство при несоблюдении простых правил.
Разрез должен быть небольших размеров и располагаться как можно ближе к средней линии (межъягодичной складке). Во время второй операции рубец от ранее выполненного разреза необходимо будет удалить единым блоком с основным объемом ткани ЭКХ. Чем больше будет первичный рубец, тем больше тканей нужно будет удалить при второй операции. В тоже время, не следует делать слишком маленький разрез, так как залогом успешного выздоровления является адекватное дренирование гнойно-воспалительного очага (рис.8).
Рисунок 8. Этапы хирургического лечения абсцесса ЭКХ:
а) местная анестезия
б) разрез над местом наибольшей флюктуации и эвакуация гнойного отделяемого со взятием материала на определение микроорганизма, вызвавшего воспаление.
Правильно выполненное вскрытие абсцесса приводит к исчезновению боли, температуры и улучшению самочувствия. Однако окончательно воспалительные процессы (изменения в окружающих тканях) после первого этапа оперативного вмешательства (вскрытия и дренирования абсцесса ЭКХ) стихают обычно в течение 1-2 недель.
Важно! При остром воспалении именно двухэтапное лечение является наиболее эффективным и быстро приводит к восстановлению трудоспособности. Несмотря на улучшения состояния после вскрытия и дренирования абсцесса ЭКХ, крайне необходимо провести вторую радикальную операцию, поскольку каждое последующее воспаление будет вовлекать в процесс все больше количество неизмененных тканей!
При незначительных размерах гнойного очага и высоком уровне профессионализма хирурга иногда возможно одноэтапное радикальное лечение острого ЭКХ.
Длительно существующие воспалительные изменения приводят к стойкому болевому синдрому и длительным срокам нетрудоспособности, нарушению качества жизни, возникновению осложнений и рецидивов после второго этапа хирургического лечения, усложняют выполнение радикальной операции. Оптимально выполнять вторую (радикальную) операцию спустя 3-4 недели после вскрытия и дренирования абсцесса ЭКХ.
Какие операции выполняются при хронических и рецидивирующих формах ЭКХ?
В настоящее время существует большое количество различных радикальных операций для удаления ЭКХ, каждая из которых имеет свои преимущества и недостатки.
Все виды оперативных вмешательств можно разделить на 2 большие группы:
Малоинвазивные методики
К малоинвазивным методикам относится, например, синсуэктомия и лазерная деструкция ЭКХ. Преимуществом данных методик является то, что после их выполнения не наступает значительного ограничения физической активности, возможен возврат к трудовой деятельности в тот же день после выполненного оперативного вмешательства. Недостатком является: возможность выполнения только при небольших размерах ЭКХ (выбор объема и возможности выполнения определяет врач после выполненного УЗИ).
а) Синусэктомия
В случае наличия у пациента только первичных ходов, а так же при отсутствии затеков и дополнительных ходов или ответвлений, согласно дополнительным методам обследования возможно проведение малоинвазивной операции – синусэктомии. Эта операция подразумевает собой очень экономное иссечение эпителиальных ходов с помощью скальпеля с оставление кожных мостиков между первичными ходами. Это позволяет максимально быстро вернуться к работе, получив отличный косметический результат (рис.9).
a)
б)
а) вид послеоперационной раны после синсуэктомии
б) внешний вид послеоперационного рубца после через 3 недели после синусэктомии
б) Лазерная абляция ЭКХ (диодный лазер)
Суть операции состоит в обработке первичных ходов ЭКХ при помощи лазера. Это позволяет разрушить ходы ЭКХ и предотвратить развитие осложнений этого заболевания. Для операции используется лазер с определенной длиной волны в непрерывном режиме. В ходы ЭКХ луч лазера доставляется с помощью светодиода (рис.10). Мощность лазера может составлять от 1,5 до 3 Вт. Общая длительность работы составляет от 5 до 25 минут и зависит от стадии болезни, длины копчикового хода. Благодаря способности концентрировать своё действие только на поражённых тканях, процедура является малоинвазивной, сопровождается минимальным болевым синдромом. Помимо этого, лазер обладает коагулирующим свойством, тем самым он позволяет минимизировать возможность возникновения кровотечения из затронутых сосудов.
Рисунок 10. Лазерная абляция ходов ЭКХ
Радикальное хирургическое иссечение с ушиванием раны наглухо
Такая операция, пожалуй, самая распространенная в России, предполагает более обширное иссечение эпителиального синуса/хода с пластикой дефекта местными тканями. Существует множество мнений о том, насколько эта операция эффективна и безопасна. В руках опытного хирурга, как правило, вероятность рецидива при данном виде вмешательства не превышает 3-5% и легко переносится пациентами. Основным отрицательным моментом данной технологии является необходимость ограничить подвижность и исключить сидение после операции на период от нескольких дней о нескольких недель.
Вид оперативного вмешательства окончательно определяется после осмотра и получения результатов УЗИ мягких тканей крестцово-копчиковой области и, в случае необходимости, дополнительных методов обследования.
Основные современные модификации радикального лечения ЭКХ:
1. Иссечение ЭКХ с перемещением кожно-фасциально-мышечных лоскутов
а) первичные отверстия ЭКХ, расположенные в межъягодичной складке
б) вид раны после иссечения ЭКХ с последующим выполнением пластики кожно-фасциальными лоскутами (наложены единичные узловые швы на рану. Послеоперационный рубец расположен в межъягодичной борозде, что обеспечивает хороший косметический эффект)
в) вид послеоперационного рубца через 3 недели после операции
2. Операция по иссечению ЭКХ с пластикой по Каридакису
В 1976 году армейский хирург G.E.Karydakis предложил технику операции для радикального лечения эпителиального копчикового хода. Суть операции заключалась в том, что радикальное иссечение всех пораженных тканей происходит из разреза, несколько смещенного от срединной линии, расположенного рядом с межъягодичной бороздой. Операция сопровождается небольшим процентом рецидивов и послеоперационных осложнений. Однако ее недостатком является наличие послеоперационного рубца вне ягодичной борозды, что обеспечивает худший косметический дефект (рис.12).
Рисунок 12. Схема выполнения операции по иссечению ЭКХ с пластикой по Каридакису
3. Операция по иссечению ЭКХ с пластикой по Баском
Рисунок 13. Схема операции по иссечению ЭКХ с пластикой по Баском
4. Марсупилизация
Еще одной, ранее популярной, методикой хирургического лечения ЭКХ является метод марсупилизации, который предполагает иссечение свищевого хода единым блоком с кожей и подкожно-жировой клетчаткой с последующим подшиванием кожных краев ко дну раны. Однако, в настоящее время данная методика практически не используется в связи с длительным реабилитационным периодом и неудовлетворительными косметическими результатами (рис 14).
Кожная пластика после радикального хирургического лечения ЭКХ
Основной проблемой заживления раны после иссечения ЭКХ является наличие широкого дефекта мягких тканей. Подкожная клетчатка в области крестца плотно фиксирована к подлежащему апоневрозу и фасциям, поэтому при закрытии дефекта оставшимися мягкими тканями создается натяжение, что сопровождается в послеоперационном периоде высоким риском расхождения краев раны, длительным заживлением.
Проблема закрытия образовавшегося дефекта местными тканями с пластикой кожными лоскутами особенно важна при хронических и рецидивирующих формах заболевания.
Существуют различные формы и виды кожно-подкожных лоскутов (Z, V-Y- образных, Limberg-flap) для закрытия дефекта, возникшего после удаления ЭКХ. Возможность и необходимость применения того или иного вида пластики определяет врач на основании данных осмотра, особенностей операции, объема удаленных тканей, желания пациента.
Рисунок 14. Варианты закрытия послеоперационного раневого дефекта после иссечения ЭКХ:
а) пластика по Лимбергу
б) Z-образная пластика
Как правильно выбрать клинику и хирурга для лечения в моем случае?
Подводя итог обзора хирургических методов лечения следует сказать, что выбор вида операции несомненно является прерогативой хирурга, однако сегодня это решение принимается совместно с пациентом. При обсуждении плана оперативного вмешательства (объема оперативного вмешательства) конкретно в Вашем случае, хирург должен предложить Вам различные современные инструменты( приспособления), необходимые при операции, рассказав при этом преимущества и недостатки их использования. Если в разговоре с Вами хирург не пытается обсудить разные подходы к лечению конкретно Вашего ЭКХ, а предлагает безальтернативный метод, то это зачастую свидетельствует о том, что в его арсенале нет места другим методикам.
В такой ситуации Вы вправе обратиться к другому врачу за «вторым» мнением. Необходимо особенно тщательно подходить к выбору как хирурга, так и учреждения для хирургического лечения в случае, когда имеется места сложный или рецидивный ЭКХ, когда лечение часто сопряжено в обширным иссечением тканей в области крестца.
Как нужно подготовиться к операции?
Что делать в послеоперационном периоде?
Период времени, требующийся для полного восстановления после операции как правило не больше 3 недель, однако в редких случаях может достигать 1 – 3 месяца. Продолжительность периода нетрудоспособности редко превышает 21 день, а применение современных хирургических технологий позволяет перевести оперированного пациента на амбулаторный режим долечивания уже на 1-2 сутки после операции. Вам нужно быть готовым в тому, что после операции в области послеоперационной раны на несколько дней будет установлен дренаж для активного удаления, отделяемого из раны в течение нескольких дней. В стационаре, а затем на амбулаторном этапе Вам будут выполняется перевязки для контроля заживления раны. Лечащий врач и медицинский персонал подробно расскажет, какого режима труда и отдыха следует придерживаться в ближайшем послеоперационном периоде. В редких случаях на несколько дней будут назначены антибактериальные препараты. Также может потребоваться контроль заживления раны с помощью ультразвукового исследования.
Существуют ли способы профилактики рецидивов/повторов заболевания?
Несмотря на радикальность проводимых операций, всегда остается риск развития рецидива заболевания. Для снижения этого риска рекомендуется: